
Pénsase que a diabetes se desenvolve en persoas que consumen moitos doces. De feito, é unha patoloxía moito máis complexa que só depende parcialmente da dieta e que pode ocorrer en calquera persoa.
Diabetes mellitus: definición da enfermidade
A diabetes mellitus (DM) é un grupo de enfermidades asociadas a trastornos metabólicos. As persoas con diabetes non poden dixerir correctamente os carbohidratos. Isto fai que a súa concentración de glicosa (azucre no sangue) aumente significativamente.
A glicosa é un tipo de azucre que serve como principal fonte de enerxía do corpo.
O exceso de glicosa ten un efecto tóxico e destrúe as paredes dos vasos sanguíneos, as fibras nerviosas e os órganos internos.
A diabetes mellitus xorde por varias razóns. Algúns tipos de enfermidade son xenéticos, mentres que outros están relacionados co estilo de vida ou factores ambientais.
O nome da enfermidade foi dado polos antigos gregos. Traducido do grego, διαβαίνω significa "pasar" e refírese ao principal síntoma da diabetes mellitus, a poliuria ou a micción frecuente. Por iso, as persoas perden líquido constantemente e intentan repoñer o máximo de auga posible.
Non obstante, non sempre é así. Algunhas formas de diabetes poden desenvolverse de forma asintomática durante un longo período de tempo ou manifestarse tan levemente que a persoa nin sequera se decata de que algo saíu mal. E mesmo co curso típico da enfermidade, moitas veces pasan moitos anos antes de que un exceso de glicosa no sangue leve ao desenvolvemento dos síntomas da enfermidade. Ademais, a persoa está en estado de hiperglucemia todo o tempo e no momento do diagnóstico xa ten enfermidades graves irreversibles dos riles, vasos sanguíneos, cerebro, nervios periféricos e retina.
A enfermidade causa danos importantes no corpo. Sen tratamento, o exceso de glicosa pode provocar un deterioro do funcionamento dos riles, do corazón e das células nerviosas. Pero tales complicacións pódense evitar. Os médicos modernos teñen suficientes medicamentos e técnicas eficaces para tratar a diabetes.
frecuencia
En 2019, a diabetes foi a causa directa de 1, 5 millóns de mortes en todo o mundo. Ademais, a enfermidade foi mortal en case a metade dos casos en persoas menores de 70 anos. A outra metade dos pacientes morreu como consecuencia da enfermidade: insuficiencia renal, danos cardíacos e vasculares.

Ademais dos humanos, os animais tamén padecen diabetes. Por exemplo cans e gatos.
Entre 2000 e 2019, a taxa de mortalidade por diabetes aumentou un 3% nos países desenvolvidos e un 13% nos países de renda media-baixa. Ao mesmo tempo, a probabilidade de morrer pola enfermidade baixou un 22% entre as persoas de 30 a 70 anos en todo o mundo. Crese que isto débese a un mellor diagnóstico da diabetes e aos métodos eficaces para a prevención precoz das súas complicacións.
Clasificación da diabetes
No noso país utilizamos a clasificación da diabetes mellitus aprobada pola Organización Mundial da Saúde en 1999.
Diabetes mellitus tipo I
Neste tipo de enfermidade, o páncreas dunha persoa produce pouco da hormona insulina, que é necesaria para transportar a glicosa ás células. Como resultado, a glicosa que entra no sangue non pode ser absorbida por completo polas células, permanece nos vasos, transpórtase aos tecidos e destrúeos gradualmente.
Dependendo da causa da disfunción pancreática, a diabetes tipo I divídese en dous subtipos: inmunomediada e idiopática.
Diabetes mellitus inmunomediadao resultado da destrución autoinmune das células pancreáticas, o que fai que o sistema inmunitario ataque por erro o seu propio tecido san. A diabetes normalmente comeza na infancia ou na adolescencia, pero pode desenvolverse en persoas de calquera idade.
A diabetes mediada por inmunidade adoita asociarse con outras enfermidades autoinmunes como: B. Enfermidade de Graves, tiroidite de Hashimoto, enfermidade de Addison, vitiligo ou anemia perniciosa.

A diabetes mellitus tipo 1 desenvólvese con máis frecuencia en nenos e adolescentes, pero pode ocorrer a calquera idade.
Diabetes mellitus idiopática.Unha variante rara da enfermidade. Estes pacientes non presentan signos de laboratorio de dano autoinmune, pero obsérvanse síntomas de deficiencia absoluta de insulina.
Diabetes mellitus tipo II
Neste caso, o páncreas produce suficiente insulina, pero as células son insensibles ou resistentes a ela, polo que non poden absorber a glicosa e acumúlase no sangue.
Dependendo da causa principal, a diabetes mellitus tipo II divídese en diabetes mellitus tipo II con predominantemente resistencia á insulina e deficiencia relativa de insulina e diabetes mellitus tipo II con secreción predominantemente alterada de insulina con ou sen resistencia á insulina.
Outros tipos específicos de diabetes
Outras formas específicas da enfermidade inclúen patoloxías cun compoñente xenético pronunciado que se asocian con enfermidades infecciosas ou o uso de certos medicamentos.
Defectos xenéticos na función das células β pancreáticasaqueles tipos de enfermidades nas que se identifica claramente un xene defectuoso.
Defectos xenéticos na acción da insulinaO desenvolvemento da patoloxía está asociado coa acción periférica da insulina, que se ve interrompida debido a mutacións no xene do receptor da insulina.
Enfermidades do páncreas exocrino.Por exemplo, pancreatite crónica e outras enfermidades inflamatorias.
EndocrinopatíasPatoloxías asociadas á secreción excesiva doutras hormonas, como acromegalia, enfermidade de Cushing, hipertiroidismo.
Diabetes inducida por fármacos ou produtos químicos, pode ocorrer ao tomar substancias hormonalmente activas, agonistas α e β-adrenérxicos, psicoactivos, diuréticos e quimioterapéuticos.
Diabetes relacionada con enfermidades infecciosas.Como regra xeral, a enfermidade é causada por infeccións virais (patóxenos: Coxsackie, rubéola, virus de Epstein-Barr).
Formas pouco comúns de diabetes mediada inmunolóxicamente.Por exemplo, síndrome de inmobilidade e rixidez, lupus eritematoso sistémico.
Outras síndromes xenéticas, ás veces combinado con diabetes.
Diabetes mellitus gestacional
Aparece por primeira vez durante o embarazo e caracterízase por unha diminución da sensibilidade das células á glicosa. Crese que a enfermidade xorde debido a un desequilibrio nas hormonas. Despois do nacemento, a condición normalízase ou pode converterse en diabetes tipo II.
Causas da diabetes
A diabetes mellitus prodúcese por varias razóns, incluíndo enfermidades xenéticas e autoinmunes, enfermidades crónicas do páncreas e hábitos alimentarios.
Causas comúns da diabetes:
- un mal funcionamento do sistema inmunitario, polo que ataca as células pancreáticas;
- trastornos xenéticos que afectan a sensibilidade dos tecidos á glicosa, alteran o funcionamento do páncreas e reducen ou deixan completamente a síntese de insulina necesaria para a absorción de glicosa;
- Infeccións virais Os virus Coxsackie, a rubéola, Epstein-Barr, os retrovirus poden penetrar nas células do páncreas e destruír o órgano;
- enfermidades crónicas do páncreas, fibrose quística, pancreatite, hemocromatose;
- trastornos endócrinos síndrome de Cushing, acromegalia;
- Toxinas (por exemplo, rodenticidas usados para matar roedores, metais pesados, nitratos);
- Os hábitos dietéticos cun exceso de graxas e carbohidratos simples na dieta poden levar á obesidade e á redución da sensibilidade das células á insulina;
- Medicamentos, algúns fármacos hormonais (especialmente glucocorticoides), certos medicamentos utilizados para tratar enfermidades do corazón e do sistema nervioso, preparados de vitaminas B (se se consumen en exceso).
Factores de risco para a diabetes
Dependendo do tipo de diabetes, os factores de risco da enfermidade difiren.
Factores de risco para a diabetes tipo I:
- Herdanza: a probabilidade de enfermarse é maior se os familiares consanguíneos teñen diabetes;
- Algunhas infeccións virais (por exemplo, rubéola, mononucleose infecciosa) poden desencadear unha reacción autoinmune no corpo, facendo que o sistema inmunitario ataque as células do páncreas.

O sobrepeso non causa diabetes tipo I, pero si aumenta o risco de desenvolver diabetes tipo II.
Os factores de risco máis comúns para a diabetes mellitus tipo II que non están directamente relacionados co aumento dos niveis de azucre no sangue: obesidade, falta de exercicio, embarazo, etc.
Durante a actividade física, a glicosa descompónse activamente para obter enerxía; As substancias subministradas cos alimentos e as propias reservas de graxa do organismo serven de substrato. Coa obesidade, o volume e, en consecuencia, a área das membranas de graxa e outras células que conteñen inclusións lipídicas aumenta, a densidade relativa dos receptores de insulina por unidade de área diminúe, polo que as células se fan menos sensibles aos insulina e absorben peor a glicosa.
Factores de risco de diabetes mellitus tipo II:
- sobrepeso e obesidade;
- estilo de vida sedentario (sen actividade física, a glicosa descompóndese máis lentamente, polo que as células poden ser menos sensibles á insulina);
- Diabetes mellitus en familiares de sangue;
- idade superior a 45 anos;
- A prediabetes é unha condición na que os niveis de azucre no sangue permanecen no límite superior do normal durante un longo período de tempo. Falamos de prediabetes cando a análise mostra valores de 5, 6 a 6, 9 mmol/l;
- Diabetes mellitus durante o embarazo (diabetes gestacional);
- Nacemento dun neno de máis de 4 kg de peso;
- depresión;
- enfermidades cardiovasculares;
- hipertensión arterial (presión superior a 140/90 mm Hg);
- altos niveis de colesterol "malo" de alta densidade (máis de 0, 9 mmol/l) e triglicéridos (máis de 2, 82 mmol/l);
- Síndrome de PCOS.
Síntomas da diabetes
A diabetes mellitus tipo I adoita manifestarse por síntomas pronunciados; outras formas da enfermidade poden desenvolverse desapercibidas durante un período máis longo de tempo.
Síntomas comúns da diabetes:
- sede intensa;
- Debilidade;
- micción frecuente;
- enuresis nos nenos que non mollaron previamente a cama;
- perda de peso repentina sen razón aparente;
- forte sensación de fame constante;
- infeccións frecuentes do tracto urinario ou infeccións por fungos.
Ademais, hai os chamados síntomas secundarios da diabetes mellitus que ocorren en fases posteriores da enfermidade e indican complicacións.
Síntomas secundarios da diabetes:
- coceira na pel;
- náuseas;
- vomitar;
- Dor de estómago;
- boca seca;
- debilidade muscular;
- visión turba;
- feridas pouco curativas;
- entumecimiento nos dedos das mans ou dos pés;
- Acantose nigricans escurecemento da pel do pescozo, axilas, cóbados e xeonllos;
- dermopatía diabética As manchas pigmentadas con atrofia e descamación da pel, situadas nas curvas das extremidades inferiores, adoitan aparecer debido á mala cicatrización das feridas nas pernas;
- Pénfigo diabético Amúsculas nas extremidades inferiores de tamaños que van desde uns poucos milímetros ata varios centímetros. O máis común ocorre en pacientes maiores con diabetes a longo prazo;
- Dor de cabeza;
- Cheiro a acetona pola boca.
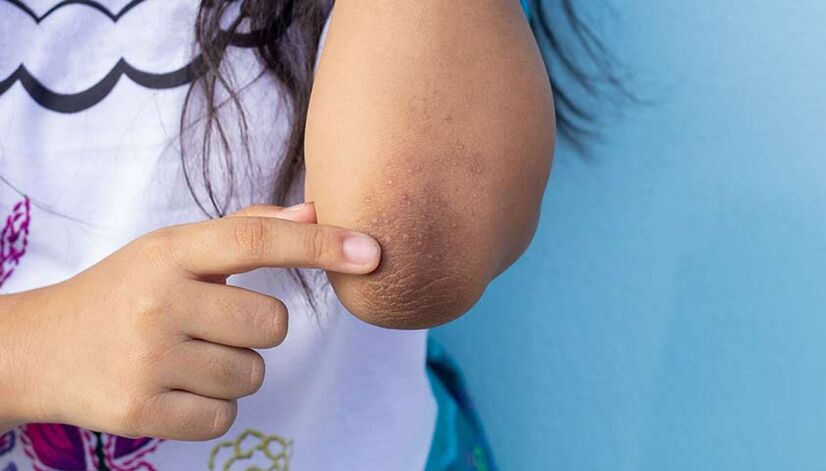
A acantose nigricans, ou escurecemento da pel do pescozo, xeonllos, cóbados e axilas, pode ser un sinal de diabetes.
Complicacións da diabetes
As complicacións adoitan ocorrer en pacientes con diabetes mellitus avanzada e inclúen retinopatía, nefropatía e polineuropatía.
A destrución de grandes vasos leva a aterosclerose, infarto de miocardio, accidente vascular cerebral e encefalopatía.
O seguimento constante do azucre no sangue e a toma de medicamentos para baixar os niveis de azucre no sangue poden previr ou atrasar complicacións irreversibles da diabetes.
Ademais, a rexeneración de pequenos vasos está interrompida. Por este motivo, as feridas no corpo non curan ben. Incluso un pequeno corte pode converterse nunha úlcera profunda e supurante.
Coma diabético
O coma diabético é unha complicación da diabetes asociada a niveis demasiado altos ou, pola contra, baixos de azucre no sangue.
Dependendo da concentración de glicosa no sangue, o coma diabético divídese en dous tipos: hipoglucémico (asociado a unha baixada dos niveis de azucre) e hiperglucémico (causado por un aumento dos niveis de azucre).
Coma hipoglucémicoadoita ocorrer en persoas con diabetes que están a recibir terapia con insulina.
A causa deste coma é un exceso de insulina, que impide que o corpo eleve os niveis de azucre no sangue a valores normais. Isto ocorre a miúdo cando se calcula incorrectamente a dose de insulina ou se interrompe a dieta, onde a cantidade de insulina administrada non se corresponde co contido de hidratos de carbono dos alimentos consumidos.
Precursores do coma hipoglucémico:
- tremor no corpo,
- Calafríos,
- Mareo,
- Nerviosismo ou medo
- fame severa
- náuseas,
- visión turba,
- Arritmia cardíaca.
"Regra 15" para deter a hipoglucemia na diabetes:
Se o teu nivel de "azucre" baixa, debes comer 15 g de hidratos de carbono rápidos (beber zume, tomar un comprimido de glicosa) e medir o azucre no sangue despois de 15 minutos o contido de azucre aumenta ata polo menos 3, 9 mmol/l.
En casos raros, os niveis baixos de azucre no sangue poden facer que unha persoa se desmaie. En tal situación, necesita urxentemente unha inxección da hormona glucagón, que é realizada por un traballador de ambulancia.
Algunhas persoas cren erróneamente que un líquido doce debe ser vertido na boca dunha persoa en coma hipoglucémico. Non obstante, este non é o caso e está cheo de asfixia (asfixia).
Coma hiperglucémicoacompañado dunha deficiencia aguda de insulina, que pode ser causada por estrés grave ou unha dose insuficiente de insulina despois das comidas.

A hiperglicemia perigosa prodúcese cando os niveis de azucre no sangue superan os 13, 9 mmol/L.
Síntomas de hiperglicemia:
- forte sede
- micción frecuente,
- fatiga extrema
- visión turba,
- Cheiro a acetona ou alento afroitado,
- náuseas e vómitos,
- Dor de estómago,
- respiración rápida.
Se se producen tales síntomas, debes sentarte o antes posible, pedirlle aos demais que chamen a unha ambulancia ou chame vostede mesmo a unha ambulancia.
Diagnóstico de diabetes mellitus
Se unha persoa ten síntomas de aumento dos niveis de azucre no sangue: sede constante, micção frecuente, debilidade xeral, visión borrosa, entumecimiento nos membros, debes consultar a un médico de familia o antes posible.
Non obstante, a maioría das veces a diabetes mellitus desenvólvese de forma asintomática. Polo tanto, recoméndase a todas as persoas que se sometan a unha proba de detección unha vez ao ano para detectar a enfermidade nas súas fases iniciais e evitar o desenvolvemento de complicacións.
Con que médico debo contactar se sospeito de diabetes mellitus?
Como regra xeral, a xente acude primeiro a un médico de familia. Se se sospeita de diabetes, remitirao a un especialista no tratamento de enfermidades metabólicas, un endocrinólogo.
Durante a consulta, o médico realiza unha entrevista e un exame e prescribe probas de laboratorio e instrumentais para confirmar o diagnóstico e determinar a gravidade da diabetes.
inspección
Se se sospeita de diabetes, o médico aclarará o historial médico: casos de enfermidade en familiares de sangue, enfermidades crónicas do páncreas, estilo de vida, enfermidades infecciosas recentes.
Non hai signos específicos de diabetes que se poidan detectar durante o exame.
Durante o exame, o médico tamén avalía o estado da pel: coa diabetes mellitus pódense formar áreas escuras de acantose nigricans. Ademais, un especialista pode realizar unha proba rápida de glicosa. Superar os valores normais é un motivo para unha investigación detallada.
Métodos de investigación de laboratorio
Para o diagnóstico prescríbese unha proba de azucre no sangue. O seu alto valor xunto con síntomas característicos como sede constante, miccións frecuentes e enfermidades infecciosas frecuentes son un claro sinal de diabetes.
A concentración de glicosa no sangue mídese mediante unha das seguintes probas: proba de glicosa plasmática en xaxún e posprandial, valor de hemoglobina glicada (HbA1c), que reflicte o nivel medio de glicosa no sangue nos últimos 3 meses.
Considérase normal un valor de HbA1c dun máximo de 6, 0% (42 mmol/l) e un valor de glicosa dun máximo de 5, 5 mmol/l.
Para facer un diagnóstico preciso, o estudo realízase polo menos dúas veces en días diferentes. Se os resultados non están claros, realízase unha proba de tolerancia á glicosa, que permite determinar a sensibilidade celular deteriorada á glicosa.
Ademais, o seu médico pode solicitar probas adicionais para diferenciar a diabetes tipo 1 da diabetes tipo 2: unha proba de autoanticorpos e unha proba de corpos cetónicos en ouriños.
Os anticorpos adoitan estar presentes en persoas con diabetes tipo I e corpos cetónicos na diabetes tipo II.
Para avaliar a sensibilidade das células á insulina, o médico pode solicitar unha proba para calcular o índice HOMA-IR (Homeostasis Model Assessment of Insulin Resistance), que ten en conta o nivel de glicosa e insulina no sangue.
Se se sospeita de formas hereditarias de diabetes, os expertos poden recomendar probas xenéticas para identificar mutacións asociadas a formas hereditarias de diabetes mellitus e intolerancia á glicosa.
Métodos de investigación instrumental
Os exames instrumentais axudan a identificar as complicacións da diabetes: danos á retina, danos ao corazón, vasos sanguíneos, riles e trastornos da condución nerviosa.
Para avaliar o estado dos riles e do páncreas, prescríbese unha ecografía dos órganos internos. Ademais, o médico pode remitir ao paciente a un ECG para detectar anomalías no corazón.
Para diagnosticar problemas de visión, debes consultar a un oftalmólogo. Durante un exame oftalmolóxico, o médico avalía o estado da retina e examina a córnea a través dunha lámpada de fenda ou cun oftalmoscopio.
Tratamento da diabetes
Non hai cura para a diabetes. A terapia ten como obxectivo manter niveis aceptables de azucre no sangue e previr complicacións da enfermidade.
As persoas que foron diagnosticadas con diabetes deben medir regularmente os seus niveis de azucre no sangue, inxectar insulina para a diabetes tipo 1, tomar comprimidos para a diabetes tipo 2 ou inxectar insulina para controlar os niveis de azucre no sangue.
Para evitar complicacións da enfermidade, o seu médico pode recomendar outros medicamentos. Por exemplo, medicamentos para controlar a presión arterial, adelgazar o sangue e previr enfermidades cardiovasculares, así como medicamentos para baixar os niveis de colesterol no sangue.
Monitorización dos niveis de azucre no sangue
Para controlar os niveis de azucre no sangue utilízanse medidores de glicosa no sangue clásicos e sistemas modernos de monitorización continua.
Un medidor de glicosa no sangue é un dispositivo equipado cunha agulla fina. Unha persoa pincha o dedo con el e escorre sangue nunha tira reactiva especial. O medidor de glicosa no sangue mostra inmediatamente o resultado.
Os sistemas de monitorización son sensores que están unidos ao ombreiro, estómago ou perna. Estes sensores controlan constantemente os niveis de azucre no sangue. Os datos do dispositivo descárganse automaticamente nun monitor ou aplicación especial do teléfono. Estes dispositivos poden informar de picos de azucre no sangue, trazar curvas de glicosa ao longo de períodos de tempo, enviar información ao seu médico e incluso proporcionar recomendacións sobre medidas de emerxencia e rutinas, así como a necesidade de cambiar as tácticas de tratamento da diabetes.
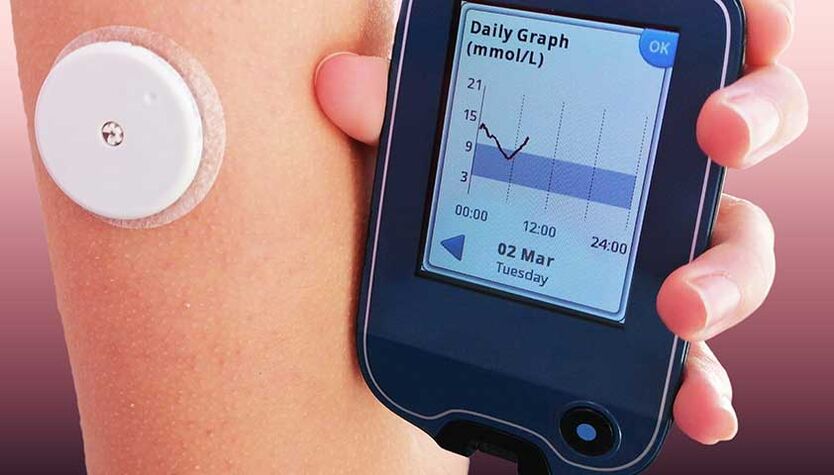
Usar o sistema de vixilancia non é doloroso e non se pode sentir no corpo.
Dieta para diabetes
Non existe unha dieta específica para persoas con diabetes, pero é importante que as persoas con este diagnóstico conteñan a cantidade de hidratos de carbono que consumen cada día e leven un diario de alimentos.
Conta de carbohidratos
Os hidratos de carbono teñen o maior impacto nos niveis de azucre no sangue, polo que é importante que os diabéticos non os eliminen, senón que os conte.
O reconto de carbohidratos é a base da dieta das persoas con diabetes que están a recibir terapia con insulina. Para iso, use o parámetro universal Unidade de pan (XE).
1 XE é equivalente a aproximadamente 15 g de carbohidratos netos ou 20-25 g de pan e aumenta os niveis de azucre no sangue nunha media de 2, 77 mmol/L. Para absorber tal cantidade de glicosa, é necesaria unha dose de insulina de 1, 4 unidades.
A cantidade de hidratos de carbono na dieta dunha persoa con diabetes tipo I non debe, de media, superar as 17 unidades de pan por día.
A cantidade de carbohidratos que un diabético pode tolerar normalmente varía dunha persoa a outra e depende do peso, a actividade física, as necesidades diarias de calorías e como o corpo metaboliza os carbohidratos.
Podes calcular a cantidade necesaria de carbohidratos por día cun nutricionista ou co teu médico. Despois de converter os carbohidratos que consumes en unidades de pan, o teu médico axudarache a determinar a cantidade de insulina necesaria para absorber a glicosa. Co tempo aprendes a calculalo ti mesmo.
Tamén hai outras recomendacións nutricionais para persoas con diabetes:
- Limite a inxestión de calorías para todos os pacientes obesos.
- Minimizar o contido de graxas (principalmente de orixe animal) e azucre nos alimentos;
- consumir carbohidratos principalmente de vexetais, cereais integrais e produtos lácteos;
- excluír ou limitar o consumo de bebidas alcohólicas (non máis de 1 unidade convencional para mulleres e 2 unidades convencionais para homes por día).
Pronóstico e prevención da diabetes mellitus
A diabetes mellitus é unha enfermidade crónica que non se pode curar completamente. Pero a medicación e un estilo de vida máis saudable axudan a previr complicacións e retardar a progresión da enfermidade.
Sen tratamento, o prognóstico da diabetes mellitus é desfavorable: unha persoa pode morrer por danos ao sistema cardiovascular.
Formas de previr a diabetes:
- actividade física regular;
- dieta variada con suficientes fibras, proteínas, graxas e carbohidratos;
- control de peso saudable;
- reducir o consumo de alcohol;
- Evite o alcohol e o tabaquismo.
Nutrición para previr a diabetes mellitus tipo II
Unha parte importante da prevención da diabetes tipo II é unha dieta sa e variada. Para este fin, desenvolveuse o principio ou método dun prato saudable.
O método Healthy Plate divide os alimentos en cinco grupos principais: froitas e verduras, carbohidratos de liberación lenta, lácteos, proteínas e graxas. Podes combinar estes grupos cun prato normal. As froitas e verduras deberían representar entre un terzo e a metade deste. Reduce os carbohidratos nun terzo ou un pouco máis. A parte restante é tomada por produtos lácteos, alimentos lixeiramente máis proteicos e unha pequena parte por graxas.

Comer segundo o principio dun prato saudable: a metade é fibra, ⅓ son carbohidratos lentos, o resto son proteínas.
Ademais, deben observarse outros principios importantes dunha dieta saudable:
- beber despois da sede;
- Coma menos sal, non máis dunha cucharadita (5-6 g) por día;
- Limitar o consumo de graxas trans (que se atopan en moitos alimentos rápidos preparados e procesados, bolos e bollería);
- Reducir o consumo de graxas saturadas (que se atopan en doces, carnes graxas, embutidos, manteiga e manteiga de porco);
- Coma menos azucre, non máis de 7 culleres de té (30 g) por día.

























